船橋で内科・循環器内科なら、すぎおかクリニックへ


〒273-0866 千葉県船橋市夏見台3-9-25Google Map
こんにちは。すぎおかクリニック院長、杉岡です。
今日のテーマは、『心不全と血液検査(BNP またはNTProBNP)』です。
心臓は、全身に血液や酸素、栄養を送るポンプとしての機能があります。そのポンプが様々な原因で動きが悪くなった状態を心不全、と呼びます。急激に心不全の状態が悪化したものを急性心不全。慢性的に心臓の機能が低下している場合を慢性心不全と呼びます。
心不全をおこすと、軽く動いた際の息切れや動悸が主な症状となります。心臓は、体内の過剰な水分を体外に排出する腎臓の機能を手助けします。ですから、心不全になると十分な水分が体外に出せず、むくみが生じることもあります。
心不全が重症化してしまうと、心臓の周りの肺に水が溜まり始めます。少量であれば動いたときの息切程度ですが、ここで油断して放置してしまうとどんどん肺の水分が溜まり始め、夜中に息苦しくて目が覚めたり、そこでも適切な治療を怠ると、肺全体が水浸しになってしまうような状態、肺水腫を引き起こします。
ここまでいくと、救急車で病院に担ぎ込まれたり、最悪の場合命を落としかねない病気なのです。
心不全は実に様々な原因で起こります。虚血性心疾患と呼ばれる心筋梗塞や狭心症、不整脈である心房細動や心房粗動、洞不全症候群など。また、高血圧や糖尿病が原因で心臓の機能が低下することも珍しくありません。
心臓以外が原因で心不全を起こすこともあります。たとえば貧血、甲状腺機能亢進症などです。
息切や動悸を感じた場合、心不全があるかどうか、自分では判断しにくいものです。遠慮なく、循環器専門医のいる病院を受診してください
心不全の状態は、心電図やレントゲン写真、心臓エコーなどでわかります。しかし、心不全の程度を判断する意味で、ある血液検査が注目されています。それは、『BNP』または『NTProBNP』と呼ばれる検査です。BNPは心臓から分泌されるホルモンで、血管拡張作用や利尿作用などの作用で心臓を保護する方向で働きます。
BNPやNTProBNPは心臓に負荷がかかると増加します。ですから、心不全が疑われるときは積極的にこの検査を行う必必要があります。BNPは自覚症状が出る前から、つまり心不全の症状が出る前から上昇していきます。そこで、慢性心不全のかたなどには、そのかたの経過を診るうえで、とても役に立つ検査です。
当院でも『NTProBNP』を測定できます。患者さんが苦しい、息が切れる、などの症状があったときに心不全がないか、この検査を有効活用しています。しかも、当院ではこのNTProBNPをその日のうちに、わずか10分から15分ほどで測定し、結果を知ることが可能です。
もし、自分が心不全だといわれているのなら自分のNTProBNPがいくつなのか、計測してもらってくださいね。
こんにちは。すぎおかクリニック院長、杉岡です。
心臓の病気や動脈硬化を見極めるにはいろいろな検査があります。今回は、その中でも『運動負荷心電図』についてお話したいと思います。
運動負荷心電図と心電図の違いとは?これは文字通り、運動した状態の心電図を調べるか、安静の状態での心電図を調べるか、の差です。
たいていの健康診断などでお行われている心電図は安静時心電図でしょう。ところが、心臓病や生活習慣病などに伴う動脈硬化などは、安静時心電図のみでは見逃してしまうケースが多々あります。
ではなぜ、運動負荷心電図が必要なのでしょうか?
心臓はどんな時に負荷がかかると思いますか?それはまさに心臓を使っているとき、言い換えれば運動をしているときですよね。逆に安静時はもっとも心臓が休んでいるときとも言えます。心臓に再重症な病気がおきた時、たとえば心筋梗塞などがおきると安静にしていようが運動していようが心臓には過大な負荷がかかっています。そんな時は、安静時心電図でも以上が出るでしょう。
ところが、狭心症のように一定の負荷がかかったときにのみ異常が出てくる病気があるのです。多くの心筋梗塞(心臓の血管が詰まった状態)は狭心症という心臓に栄養を送る血管が狭くなった状態を経過して初めて心筋梗塞というケースに移行します。(もちろん突然に発症する方もいますが・・・)
心筋梗塞は命に関わる病気です。ですから、心臓の状態が狭心症という状況の時に発見してあげることが心筋梗塞の予防、と突然死の予防に役立つということなのです。
特に、高血圧、高コレステロール、高中性脂肪、糖尿病、肥満、など生活習慣病を持っている方は動脈硬化が進みやすいです。つまり、心臓の血管が狭くなりやすいということです。
まずは心筋梗塞や狭心症の既往がある人。以前、心臓にステントを入れたことがある方などは絶対に定期的な運動負荷心電図を受けるべきです。そして、生活習慣病を持っている方。その中でも糖尿病を持っている方は心臓発作時の痛み、いわゆる胸痛を感じないことが多いのです。そして知らないうちに狭心症が進行することになります。もし、あなたが生活習慣病や糖尿病を持病としてもっているならば、運動負荷心電図を受けてみることが必要です。
運動負荷心電図は不整脈の精密検査としても役立ちます。そのひとが持っている不整脈が運動によって増えるのか?それとも減るのか?それを見ることで、その方の日常生活の範囲を制限しなければいけないか、などを決めることに役立ちます。
運動負荷心電図にもいくつかの種類があります。一つ目がマスター運動負荷。これは表彰台のような階段を何往復も運動していただく検査です。二つ目がエルゴメーター。これは自転車をこいでいただく検査で、検査中常に心電図や血圧計を装着しながらできる検査なので、より精密に経過がわかります。これはトレッドミル検査というものでも代用できます。
すぎおかクリニックでは、マスター運動負荷心電図装置2台と、エルゴメーター装置を用意しています。
心臓病や動脈硬化が心配であれば、是非一度検査を受けられてください。
御遠慮なくご相談くださいね。
こんにちは。すぎおかクリニック院長、杉岡です。
今日のテーマは頻脈発作です。

今日は不整脈の患者さんが来院されました。数時間続く頻脈発作です。頻脈とは、脈が速いという意味で、通常1分間に60回位脈を打つのが正常ですが、このかたは1分間に150回位脈を打っていて、強い動悸を感じていました。
直ちに心電図検査を行ったところ、タイトル通りの不整脈発作でした。
『発作性上室性頻拍症』です。
このような不整脈の場合、速やかに不整脈を取り除く必要があります。というのも、長い時間頻脈が続くと心臓に負担がかかってしまい、心臓の機能が低下するだけでなく、心不全を合併することもあるからです。
このかたは速やかに当院の連携病院である
船橋市立医療センターに連絡を取り、搬送治療をお願いしました。
脈が速くなる不整脈には多くの種類があります。今回のような発作性上室性頻拍、心房細動、心房粗動、心室頻脈、洞性頻脈、などいろいろです。不整脈によっては、直ちに治療を要するものから、治療の必要がないものもあります。
頻脈を感じたら、循環器専門医を要する病院やクリニックでの診察、受診が必要です。
こんにちは。すぎおかクリニック院長、杉岡です。
今日のテーマは『血液サラサラ?血液ドロドロ?』です。
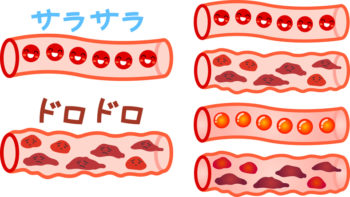
よく、血液をサラサラにしましょう、血液がドロドロだと危険ですよ~という話を聞いたことがあると思います。血液がドロドロだとどんなことが起きるのでしょうか?
御存じのとおり、血管は体の隅々まで広がっていますが、血管が末梢に行けばいくほど細くなり、最後は毛細血管と呼ばれる本当に微小な血管サイズになります。毛細血管の幅は赤血球の大きさとほぼ同じか、それ以下だといわれています。そのために血流がスムーズでないと毛細血管内に十分な栄養が流れないということになるわけです。
ということは、もし血液がドロドロだったら?毛細血管内の血流はスムーズでしょうか?そんなはずはありませんよね。赤血球は酸素を運ぶ役目がありますので、血液がドロドロだと末梢へ十分な酸素が送られないということになります。
そうなると、末梢が冷たくなったり、血色が悪いといわれたり、酸素不足で疲れやすかったり。さまざまな不定愁訴が現れかねないのです。最悪の場合、血管が詰まってしまい血栓ができてしまう、それが引き金で重大な病気を引き起こしかねません。
ですから血液をサラサラにして毛細血管の血流を十分なものにして、体の隅々まで健康を保つことが必要です。
では、日常生活でどんなことに心掛ければよいのでしょうか?今日はそのいくつかをお伝えします。
青魚に多く含まれるEPA(エイコサペンタエン酸)やDHA(ドコサヘキサエン酸)は血管を広げたり、血栓を予防する効果が高いといわれています。赤血球の柔軟性も上げるといわれており、積極的に青魚をとるとよいと思います。青魚以外だと、亜麻仁油やエゴマ油に多く含まれています。
血液のドロドロを防ぐために、抗酸化力の高い食品をとるとよいといわれています。赤ワインやココア、緑茶に多く含まれています。
やはり基本は水分をとることです。脱水は、血液をドロドロにしていきます。1日2リットルの水分をとるとよいといわれていますが、心臓の悪い方など水分制限をしなければいけない方は主治医のよく相談してくださいね。
梅干しや酢に含まれるクエン酸は、血液を固まらせる血症板の凝集を防ぐ効果があるといわれています。
日本人の3人から4人に1人が血管が詰まるなどして命を落とすといわれています。血液サラサラが重大な心筋梗塞や脳梗塞を防ぐために欠かせないことであることを意識しましょう。
もちろん、十分な睡眠、適度な運動、バランスの取れた食事をとることは言うまでもありません。
こんにちは~。船橋市の内科、循環器内科、心臓内科、糖尿病内科のすぎおかクリニック院長、杉岡です。
今日は、みなさんがよく耳にする言葉、狭心症と心筋梗塞の違いについてお話ししますね。
狭心症って何?心筋梗塞って何? 何が違うの? そんな話をしていきましょう。
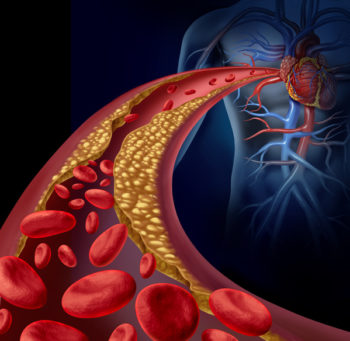
この病気はどちらも心臓に栄養を送る血管(冠動脈)の病気ということで一致します。心臓には、その周りに冠動脈と呼ばれる血管があり、心臓が正常に動くように栄養を与えています。
しかし、年齢に伴う動脈硬化だったり、ストレス過剰に伴う冠動脈の痙攣(攣縮)が原因で冠動脈が狭くなったり、詰まってきたりするのです。
そうすると、心臓の筋肉には十分な栄養が行き渡らなくなり、何かの拍子に胸が痛い、苦しい、と言った症状が出ることになります。
この二つの病気の根本的な原因はほぼ同じです。簡単にいえば、冠動脈がどの程度まで狭くなってしまったか?心臓の筋肉がどの程度ダメージを受けたか、で狭心症か心筋梗塞かが決まってきます。
狭心症は、冠動脈が狭くなって来たり、閉塞を起こしていても、心臓の筋肉にはダメージを受けていない状態を指します。
一方、心筋梗塞は冠動脈が詰まってしまったせいで、心臓の筋肉絵の栄養が完全に遮断された結果、心臓の筋肉(心筋)が壊死してしまう状態を指します。
ですから、壊死の大きさによっては心臓の機能が非常に低下したり、場合によっては命に関わる事態となります。
どちらの病気も心臓の血管(冠動脈)に問題があるわけです。ですからこの冠動脈を治療し、広げ、再度心筋への血流を回復させてやることがなによりも大事になります。
治療法としては、薬物用法、ステント留置方法、状況がシビアであればバイパス手術が選択されることもあります。
これは、日常の生活習慣をいかにあらためるか、にかかってきます。塩分の取りすぎによる血圧上昇、糖分とりすぎによる糖尿、カロリー過多や運動不足に伴う肥満、メタボ。睡眠不足、食事の偏り、ストレスなども病気の原因になりますので、普段の生活を是非一度振り返ってみてくださいね。
すぎおかクリニックでは、船橋市をはじめ、市川市、鎌ヶ谷市、習志野市、などの船橋近隣にお住いの方の狭心症、心筋梗塞の患者さんを多数拝見しております。
狭心症、心筋梗塞は普段の管理、再発予防、定期的な検査がとても重要です。
なにか気になることがあれば、いつでもご相談くださいね。
こんにちは。すぎおかクリニック院長、杉岡です。
今日は心不全の話です。
心不全とは、なんらかの原因で心臓の働きが悪くなり、全身に十分な血液、栄養がいきわたらない状態をさします。心臓の機能が落ちてくる原因はいくつかあります。
例えば、心筋梗塞や狭心症による虚血性心不全。虚血とは、心臓に栄養を送る血管(冠動脈)が細くなったり詰まったりすることで心臓が栄養不足になってしまう状況を指します。
高血圧性心不全、糖尿病などの生活習慣病によるもの、弁膜症(大動脈弁狭窄症、大動脈弁閉鎖不全症や僧帽弁狭窄症、僧房弁逆流症など)によるもの、心房細動などの不整脈によるもの、心筋の過剰肥大(肥大型心筋症)や過剰拡張(拡張型心筋症)によるもの、肺高血圧など呼吸器の病気に由来するものなど多岐に渡ります。また、心臓と関係なく、貧血や甲状腺ホルモンなどの代謝異常に由来することもあります。
心不全の症状は息切れやむくみが主な症状です。むくみは足や顔に出ることが多いです。最近足のむくみが取れない、顔がむくんできた、息切れがすることが増えてきた、などの症状が出たら心不全を起こしている可能性があります。
また、高血圧や糖尿病などの生活習慣病のかたは、自覚症状がないままに心臓の機能が落ちていく、いわゆる「かくれ心不全」をおこしているケースが相当数みられます。症状がなくても自分の心臓の動きに問題がないか、定期チェックを行うことをお勧めします。
心臓の病気を抱えているかたは特に心不全を起こすリスクがあります。症状が軽いうちに早めに循環器専門医を受診することが必要です。心不全は重症化すると入院、命にかかわります。一方で軽ければ、入院せず外来でコントロールすることが可能です。外来でのコントロールは専門的な知識や経験が必要となりますので、経験豊富な循環器内科専門医のいる施設へのご相談、受診が必要です。
また、心不全の経験がないかたでも、生活習慣病のかたや高齢のかたなど、心不全を起こす可能性は誰にでもあります。定期的な心臓エコー検査などをお勧めします。
すぎおかクリニックには多くの心不全患者さんが来院されています。心臓の動きが心配な方は、是非一度ご相談くださいね。
こんにちは。すぎおかクリニック院長、杉岡です。
今日は睡眠時無呼吸症候群についてのお話です。
睡眠時無呼吸症候群(Sleep Apnea Syndrome)とは、簡単にいえば眠っている間に呼吸が止まってしまう病気です。通常英語の頭文字をとってSAS(サス)と呼ばれます。寝ている間には全く自覚症状がないので、多くの方が自分の無呼吸症候群に気づいていらっしゃらない可能性があります。軽い人では数秒の無呼吸ですが、重症な方になると30秒からなんと1分近くも無呼吸でいることもあります。
最近では、睡眠時無呼吸症候群の詳細が分かるサイトもあります。
症状としては、昼間の強い眠気が典型的です。夜、十分睡眠をとったつもりなのに昼間にすっきりしない場合、潜在的な無呼吸症候群かもしれません。すっきりしないばかりか、いつの間にか昼間の会議中に居眠りしてしまう、運転中につい意識が飛んでしまったなどあります。往々にしてちょっとした眠気だけということで見過ごされがちな症状です。そのほかの症状としては、朝起きたときに口が乾いている、熟睡感がない、夜中になんども目がさめる、なども睡眠時無呼吸症候群を疑わせます。
睡眠時無呼吸は、タバコを吸うかた、寝る前にアルコールを飲まれるかた、太り気味のかた、高血圧や高コレステロールなどの生活習慣病のあるかたに多く見られます。睡眠時無呼吸は昼間に眠いという症状だけでなく、夜間血圧上昇を引き起こす関係で高血圧を進行させやすくなります。朝方の著明な高血圧で脳卒中や心筋梗塞などを引き起こしかねません。ご心配であれば、是非かかりつけ医への早期受診をお勧めします。
検査方法としては、簡易検査として夜間の酸素濃度や呼吸状態を簡単に計測できる検査を自宅に持ち帰ることができる検査があります。当院でもこの検査を行っているかたは多数いらっしゃいます。また、精密検査として一泊病院に入院して行う睡眠ポリグラフィ(PSG)検査を行うこともあります。
治療法としては、重症な睡眠時無呼吸症だった場合、夜に特殊な呼吸機器を取り付けて、いわば鼻マスクのような形で空気を送り込む機械、CPAPという治療法が適応です。これを使うことで、夜間の無呼吸が改善され、昼間の眠気が劇的に改善するようです。
当院でも、多くの睡眠時無呼吸症候群の患者さんが来院され、検査治療を行っています。
眠気を甘く見ると、将来取り返しのつかないことになりかねません。少しでも怪しいなと思ったら、お気軽にご相談ください。
多くの睡眠時無呼吸症候群のかたは生活習慣病の合併が見られます。高血圧をはじめとして、脂質異常、高コレステロール、高中性脂肪、糖尿病、耐糖能異常、高尿酸血症、肥満など。これらはいずれもが重篤な循環器疾患をひきおこします。心筋梗塞や脳卒中はその典型と言えます。ですから、睡眠時無呼吸症候群を抱えているかたは動脈硬化のチェック、血管の詰まり具合、硬さの具合などを一緒に定期的にチェックしていく必要があります。
こんにちは。すぎおかクリニック院長、杉岡です。
今日は弁膜症についてのお話です。
弁膜症は、最近コマーシャルでもよく言われている言葉ですが、その意味がよくわからない人もいるかもしれません。
そもそも、心臓には4つの弁が付いています。弁とは、開いたり閉じたり、心臓の動きに応じて開閉を繰り返す門のような働きです。
心臓には右心系、左心系と主に2つの循環に分かれており、それぞれの入り口と出口に弁が付いています。
左心系の入り口が僧房弁、出口が大動脈弁。右心系の入り口が三尖弁、出口が肺動脈弁と呼ばれています。
そして、それぞれの弁の開きが悪くなることを○○弁狭窄症、弁の閉じが悪くなるのを○○弁逆流症と呼んでいます。
困ったことに、実は弁膜症のほとんどは全く症状がありません。健康診断で心雑音(心臓聴診で聞こえる異常音のことです)として引っ掛かり、心臓エコー検査でたまたま見つかる、のケースがほとんどです。
ですから、自分に弁膜症があるかどうかは、専門施設で心臓エコーの検査を行わないと、確定診断がつかないのです。
ただ、残念ながら心臓エコーはどこの施設でも手軽に行っているものではなく、非専門家が検査すると見逃されたり、逆に過大に重症と判断されることもあります。
当院では心臓エコーの資格を備えた専門技師が、見逃すことなくしっかりとチェックさせていただいています。
弁膜症は軽度であれば、何も治療する必要はありません。ただ、将来重症化することがありますので、決して放置することなく継続的な経過を診る必要があります。
中等度であれば、心臓の負担を取り除くような薬の治療が行われます。そして、薬でコントロールできない、症状が取り切れない、日常生活やその方の生活範囲(ADL)に影響が出る場合や手術が必要になります。
弁膜症は、重症だった場合手術する必要がありますが、大事なのはその後の経過をしっかり見れるかどうかということです。
弁を手術し、弁を人工弁などで置換すると、その後に弁に不具合が出ることがあります。それが起こらないか、同様にプロの目で見た心臓エコーの検査でのフォローが必要になるのです。
弁膜症ほど、循環器専門医の目線が必要な病気はないとも言えます。
すぎおかクリニックでは、2名の循環器専門医をそなえ、2名の心臓エコーの検査技師、循環器内科の豊富な経験をもった看護師という体制で皆様の心臓、循環器疾患、そして健康をお守りしています。
こんにちは。船橋市の内科、循環器内科、心臓内科、糖尿病内科のすぎおかクリニックの院長、杉岡です。
今日のテーマは「胸痛」です。
胸が痛い、と感じた場合、どんな病気が考えられるでしょうか?そしてその時どんな行動をとったらよいでしょうか?

胸痛を起こす病気はたくさんあります。もっとも危険で、素早い対処が必要な病気が急性心筋梗塞です。
急性心筋梗塞は、急激に尋常でない胸の痛みが出現します。冷や汗をかくほどの痛みで、嘔吐(吐く)ことを繰り返す方もいます。血圧が低下したり、合併した不整脈で命取りになることもありますので、一刻も早く病院を受診する必要があります。
心筋梗塞という、心臓の血管が急に詰まってしまう状態には至っていないものの、狭くなっている状態(狭窄)で胸痛が出ることがあります。これを狭心症と言います。
典型的な狭心症の場合は、軽労作での胸痛がよく見られます。たとえば、朝方会社に行く途中で歩いてると胸が痛くなる、などのパターンです。
狭心症の場合、血管が詰まっているわけではないので、心臓に何かしらの負荷がかかったときのみ、症状が出ることが多いです。
心臓以外でいうと、大動脈の病気で胸痛が出ることがあります。これは大動脈解離といって突然大動脈の壁が裂けてしまう病気で、素早い対応、治療が必要になります。
自然気胸という病気でも胸痛が出ることがあります。肺は、風船のようなものなのですが、この風船が何らかの原因で穴が開いてしまい、肺から空気が漏れてしまう病気です。
ほかにも心外膜炎、胸膜炎などウイルスによる炎症で胸痛が出ることもあります。
胸痛といった症状の場合、緊急を要する病気が含まれていることが多く、素早い見極めがとても大切になります。
胸が痛いな、この痛みは尋常ではないな、など気になった場合はお早めに循環器専門医を有する病院、クリニックへの受診をお勧めします。